Малярия – диагностика, как передается? Симптомы и лечение малярии. Малярия
Малярия – трансмиссивная протозойная инфекция, вызываемая патогенными простейшими рода Plasmodium и характеризующаяся приступообразным, рецидивирующим течением. Специфическими симптомами малярии служат повторные приступы лихорадки, гепатоспленомегалия, анемия. В течении лихорадочных приступов у больных малярией четко прослеживаются сменяющие друг друга стадии озноба, жара и пота. Диагноз малярии подтверждается при обнаружении малярийного плазмодия в мазке или толстой капле крови, а также результатами серологической диагностики. Для этиотропной терапии малярии используются специальные противопротозойные препараты (хинин и его аналоги).
Общие сведения
Малярия (перемежающаяся лихорадка, болотная лихорадка) – группа паразитарных заболеваний человека, возбудителями которых выступают различные виды малярийного плазмодия, поражающего преимущественно эритроциты крови и ретикулоэндотелиальную систему. Малярия протекает с лихорадочными пароксизмами, гепатолиенальным и анемическим синдромом. Малярия широко распространена в странах Экваториальной Африки, Юго-Восточной Азии, Океании, Центральной и Южной Америки. Ежегодно в мире регистрируется 350-500 млн. новых инвазий и порядка 1,3-3 млн. летальных исходов от малярии. Высокая заболеваемость малярией в мире объясняется развитием резистентности плазмодиев к специфической терапии, а переносчиков протозойной инфекции – к действию инсектицидов. В связи с увеличением миграционных и туристических потоков завозные случаи малярии все чаще встречаются на территории Европы, в т. ч. в России.

Причины малярии
Малярию вызывают паразитические простейшие, принадлежащие к классу споровиков, роду Plasmodium (малярийные плазмодии). Заболевание человека вызывают 4 вида плазмодиев: P. Vivax (возбудитель трехдневной малярии), P. Malariae (возбудитель четырехдневной малярии), P.falciparum (возбудитель тропической малярии) и P. Ovale (возбудитель овале-малярии, сходной с трехдневной).
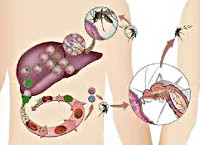
Малярийные плазмодии проходят сложный жизненный цикл, включающий бесполое развитие (шизогонию) в организме промежуточного хозяина – человека и половое развитие (спорогонию) в организме главного хозяина – самок комаров Anopheles. Инфицирование комаров происходит при укусах человека, больного малярией или паразитоносителя. При кровососании в желудок комара попадают мужские и женские половые клетки плазмодиев (микро-и макрогаметоциты); здесь происходит их оплодотворение с образованием зиготы, а затем ооцисты. В результате многократного деления ооциста превращается в инвазионные формы плазмодиев – спорозоиты, которые проникают в слюнные железы комара и могут там находиться в течение 2-х месяцев.
Инфицирование человека происходит при укусе инвазированной самкой комара, со слюной которой в кровь промежуточного хозяина проникают спорозоиты. В организме человека возбудитель малярии проходит тканевую и эритроцитарную фазы своего бесполого развития. Тканевая фаза (экзоэритроцитарная шизогония) протекает в гепатоцитах и тканевых макрофагах, где спорозоиты последовательно трансформируются в тканевые трофозоиты, шизонты и мерозоиты. По окончании этой фазы мерозоиты проникают в эритроциты крови, где протекает эритроцитарная фаза шизогонии. В клетках крови мерозоиты превращается в трофозоиты, а затем в шизонты, из которых в результате деления вновь образуются мерозоиты. В конце такого цикла эритроциты разрушаются, а высвободившиеся мерозоиты внедряются в новые эритроциты, где цикл превращений повторяется вновь. В результате 3-4-х эритроцитарных циклов, образуются гаметоциты – незрелые мужские и женские половые клетки, дальнейшее (половое) развитие которых протекает в организме самки комара Anopheles.
Учитывая особенности развития плазмодия, становится очевидным, что основным путем передачи малярии от человека человеку является трансмиссивный, реализуемый посредством укусов самками комара рода Anopheles. Вместе с тем, возможна трансплацентарная передача инфекции во время беременности, а также парентеральное заражение при переливании донорской крови, взятой от паразитоносителей. В эндемических очагах к малярии в большей степени восприимчивы дети и приезжие. Пик заболеваемости малярией совпадает с сезоном активности комаров и приходится на летне-осеннее время.
Пароксизмальный характер лихорадочных приступов при малярии связан с эритроцитарной фазой развития малярийного плазмодия. Развитие лихорадки совпадает с распадом эритроцитов, высвобождением в кровь мерозоитов и продуктов их обмена. Чужеродные для организма субстанции оказывают общетоксическое воздействие, вызывая пирогенную реакцию, а также гиперплазию лимфоидных и ретикулоэндотелиальных элементов печени и селезенки, приводя к увеличению этих органов. Гемолитическая анемия при малярии является следствием распада эритроцитов.
Симптомы малярии
В течении малярии выделяют инкубационный период, период первичных острых проявлений, вторичный латентный период и период рецидивов. Инкубационный период при трехдневной малярии и овале-малярии длится 1-3 недели, при четырехдневной – 2-5 недель, при тропической – около 2-х недель. Типичными клиническими синдромами для всех форм малярии служат лихорадочный, гепатолиенальный и анемический.
Заболевание может начинаться остро или с непродолжительных продромальных явлений – недомогания, субфебрилитета, головной боли. В течение первых дней лихорадка носит ремиттирующий характер, в дальнейшем становится интермиттирующей. Типичный пароксизм малярии развивается на 3-5-й сутки и характеризуется последовательной сменой фаз: озноба, жара и пота. Приступ начинается обычно в первой половине дня с потрясающего озноба и нарастания температуры тела, которые вынуждают больного лечь в постель. В эту фазу отмечается тошнота, головные и мышечные боли. Кожа становится бледной, «гусиной», конечности холодными; появляется акроцианоз.
Через 1-2 часа фаза озноба сменяется жаром, что совпадает с повышением температуры тела до 40-41 °С. Возникают гиперемия, гипертермия, сухость кожи, инъекция склер, жажда, увеличение печени и селезенки. Может отмечаться возбуждение, бред, судороги, потеря сознания. На высоком уровне температура может удерживаться до 5-8 и более часов, после чего происходит профузное потоотделение, резкое снижение температуры тела до нормального уровня, что знаменует собой окончание приступа лихорадки при малярии. При трехдневной малярии приступы повторяются каждый 3-й день, при четырехдневной – каждый 4-й день и т. д. К 2-3-й неделе развивается гемолитическая анемия, появляется субиктеричность кожи и склер при нормальной окраске мочи и кала.
Своевременное лечение позволяет остановить развитие малярии после 1-2 приступов. Без специфической терапии продолжительность трехдневной малярии составляет около 2 лет, тропической – около 1 года, овале-малярии – 3-4 года. В этом случае после 10-14 пароксизмов инфекция переходит в латентную стадию, которая может длиться от нескольких недель до 1 года и дольше. Обычно через 2-3 месяца видимого благополучия развиваются ранние рецидивы малярии, которые протекают так же, как острые проявления болезни. Поздние рецидивы возникают через 5-9 месяцев – в этот период приступы имеют более легкое течение.
Осложнения малярии
Тяжелыми, порой жизнеугрожающими осложнениями малярии могут служить малярийная кома, малярийный алгид, разрыв селезенки, отек мозга, ОПН, ДВС-синдром, психические нарушения. Малярийной комой чаще всего осложняется течение тропической малярии. Развитие комы связано с нарушениями микроциркуляции головного мозга в результате образования паразитарных тромбов, состоящих из эритроцитов, зараженных шизонтами. В течении малярийной комы выделяют периоды сомноленции (сонливость, адинамия), сопора (резкая заторможенность, снижение рефлексов) и глубокой комы (отсутствие сознания и рефлексов). Летальный исход при возникновении данного осложнения наступает в 96-98% случаев.
Малярийный алгид сопровождается развитием коллаптоидного состояния с артериальной гипотонией, нитевидным пульсом, гипотермией, снижением сухожильных рефлексов, бледностью кожных покровов, холодным потом. Нередко возникают поносы и явления дегидратации. Признаки разрыва селезенки при малярии возникают спонтанно и включают в себя кинжальную боль в животе с иррадиацией в левое плечо и лопатку, резкую бледность, холодный пот, снижение АД, тахикардию, нитевидный пульс. По данным УЗИ выявляется свободная жидкость в брюшной полости. При отсутствии экстренного оперативного вмешательства быстро наступает смерть от острой кровопотери и гиповолемического шока.
Отек мозга развивается при злокачественной, молниеносной форме трехдневной малярии, чаще у детей-дошкольников и подростков. Возникает на высоте лихорадочного пароксизма и характеризуется сильной головной болью, судорогами с потерей сознания, выделением пены изо рта и скорой гибелью пациента. Развитие острой почечной недостаточности при малярии связано с массивным внутрисосудистым гемолизом эритроцитов, нарушением почечного кровообращения, интенсивной гемоглобинурией. Обычно является исходом гемоглобинурийной лихорадки. Специфическим осложнением тропической малярии выступают психические расстройства, включающие в себя психомоторное возбуждение, бред, галлюцинации и т. д.
Диагностика малярии
Фундамент клинической диагностики малярии составляет триада признаков: приступообразная интермиттирующая лихорадка, повторяющаяся каждые 48 или 72 часов, гепатоспленомегалия, гемолитическая анемия. Одновременно выясняется факт посещения больным эндемичных регионов, перенесенных гемотрансфузий и парентеральных вмешательств в течение последних 2-3-х месяцев.
Специфическим лабораторным методом диагностики малярии служит микроскопия толстой капли крови, позволяющая обнаружить наличие и количество паразитов. Качественную идентификацию вида плазмодия и стадию шизогонии проводят путем исследования на малярийный плазмодий мазка крови. Забор крови лучше производить на высоте лихорадочного приступа. Вспомогательную роль в выявлении малярии играют серологические методы – РИФ, РФА, РНГА. В плане дифференциальной диагностике наибольшее значение имеет исключение у лихорадящего больного бруцеллеза, возвратного тифа, лейшманиоза, сепсиса, туберкулеза, менингоэнцефалита, гемолитической желтухи, цирроза печени, лейкоза и др.
Лечение малярии
Больные с подозрением на малярию госпитализируются в инфекционный стационар с назначением строгого постельного режима, обильного питья, инфузионной терапии, общеукрепляющего и симптоматического лечения. При необходимости больным проводится гемосорбция и гемодиализ.
Первоначально для специфической химиотерапии малярии использовался хинин, выделенный из коры хинного дерева. В настоящее время создано большое количество синтетических препаратов, однако из-за быстрого развития резистентности паразитов к синтетическим лекарствам, хинин до сих пор не утратил своей актуальности. В зависимости от оказываемого действия противомалярийные препараты делятся на тканевые шизонтоциды, воздействующие на тканевые формы малярийного плазмодия (хиноцид, примахин) и гематоциды, воздействующие на эритоцитарные формы возбудителя (хлорохин, пириметамин, мепакрин, хинин и др.). Они назначаются в различных сочетаниях и по определенной схеме в зависимости от формы и тяжести течения малярии. Так, при трехдневной малярии обычно проводится 3-дневный курс лечения хлорохином, затем 10-дневный прием примахина или хиноцида для уничтожения тканевых форм паразита. Возможны и другие схемы противомалярийной терапии.
Прогноз и профилактика малярии
Своевременная и правильная терапия малярии приводит к быстрому купированию клинических проявлений. Летальные исходы при проведении лечения возникают примерно в 1% случаев, как правило, при осложненных формах тропической малярии.
Профилактика малярии проводится в двух направлениях: уничтожение комаров-переносчиков возбудителей и индивидуальная защита. Первое направление включает обработку территорий инсектицидами. Второе – использование средств индивидуальной защиты (кремов, лосьонов, противомоскитных сеток), проведение специфической химиопрофилактики лицам, совершающим поездки в районы, неблагополучные по малярии. С целью раннего выявления больных и паразитоносителей всем пациентам с лихорадкой неясного генеза должна проводиться микроскопия крови на малярию.
Малярия: симптомы, диагностика, лечение и профилактика
Что это за болезнь? Малярия – это группа заболеваний, вызываемых простейшим паразитом (малярийным плазмодием) и передающихся через кровь (трансмиссивный путь) при укусах самки малярийного комара.
Сопровождается лихорадкой, ознобом, увеличением размеров селезёнки и печени, анемией. Характерной чертой этой протозойной инвазии является цикличность клинического течения, т.е. периоды улучшения самочувствия сменяются периодами резкого ухудшения с высоким подъемом температуры.
Заболевание наиболее распространенно в странах с жарким климатом. Это Южная Америка, Азия и Африка. По данным Всемирной организации здравоохранения, малярия представляет серьезную медицинскую проблему для 82 стран, в которых смертность от этой инфекции очень высока.
Актуальность малярии для российского человека обусловлена возможностью заражения во время туристических поездок. Зачастую первые симптомы появляются уже по приезду на родину, когда у человека повышается температура.
В обязательном порядке, при появлении данного симптома, следует сообщить врачу о своем путешествии, т.к. это облегчит установление правильного диагноза и сэкономит время.
Причины, клиника заболевания

Возбудителем малярии является малярийный плазмодий. Он относится к классу простейших. Причинными агентами могут являться 4 вида плазмодиев (хотя их в природе насчитывается более 60 видов):
- Р. Malariae – приводит к малярии с 4-дневным циклом;
- Р.vivax – вызывает малярию с 3-дневным циклом;
- Р. Falciparum – обуславливает тропическую малярию;
- Р. Ovale – вызывает овале-форму трехдневной малярии.
В эндемичных странах часто наблюдается микст-инфекция. Она характеризуется одновременным заражением несколькими видами плазмодиев. При паразитологическом исследовании они выявляются в крови.
Жизненный цикл малярийных плазмодиев включает в себя последовательную смену нескольких стадий. При этом происходит смена хозяев. На стадии шизогонии возбудители находятся в организме человека. Это стадия бесполого развития, её сменяет стадия спорогонии.
Она характеризуется половым развитием и протекает в организме самки комара, который и является разносчиком инфекции. Причинные комары относятся к роду Анофелес.
Проникновение малярийных плазмодиев в организм человека может происходить на разных стадиях разными путями:
- При укусе комаром заражение происходит на спорозонтной стадии. Проникшие плазмодии через 15-45 минут оказываются в печени, где начинается их интенсивное размножение.
- Проникновение плазмодиев эритроцитарного цикла на шизонтной стадии происходит непосредственно в кровь, минуя печень. Этот путь реализуется при введении донорской крови или при использовании нестерильных шприцев, которые могут быть заражены плазмодиями. На этой стадии развития он проникает от матери ребенку внутриутробно (вертикальный путь заражения). В этом заключается опасность малярии для беременных.
В типичных случаях деление плазмодиев, попавших в организм при укусе комара, происходит в печени. Их количество многократно увеличивается. В это время клинические проявления отсутствуют (инкубационный период).
Длительность этой стадии различна в зависимости от вида возбудителя. Минимальная она у Р. Falciparum (от 6 до 8 суток) и максимальна у Р.malariae (14-16 суток).
Симптомы малярии

Характерные симптомы малярии описываются известной триадой:
- пароксизмальное (по типу кризов) повышение температуры, повторяющееся через определенные промежутки времени (3 или 4 суток);
- увеличение печени и селезенки (гепатомегалия и спленомегалия соответственно);
- анемия.
Первые симптомы малярии неспецифичны. Они соответствуют продромальному периоду и проявляются признаками, характерными для любого инфекционного процесса:
- общее недомогание;
- выраженная слабость;
- боли в пояснице;
- суставные и мышечные боли;
- незначительное повышение температуры;
- сниженный аппетит;
- головокружение;
- головная боль.
Специфическое повышение температуры развивается вследствие выхода плазмодиев в кровь. Этот процесс неоднократно повторяется, находя отражение в температурной кривой. Время цикличности различно – в одних случаях оно составляет 3 суток, а в других – 4.
На основании этого и выделяются соответствующие разновидности малярии (трехдневная и четырехдневная). Это период явных клинических проявлений, когда больной обращается к врачу.
Лихорадка при малярии имеет характерный вид, обусловленный последовательной сменой трех фаз. В начале стадия озноба (человек не может согреться, несмотря на теплые укутывания), на смену которой приходит жар (вторая стадия). Температура повышается до высоких значений (40-41°С).
Заканчивается приступ повышенной потливостью. Обычно он длится от 6 до 10 часов. После приступа человек сразу же засыпает из-за выраженного ослабления, развившегося в результате интоксикации и мышечных сокращений.
Увеличение печени и селезенки определяется не с самого начала заболевания. Данные симптомы можно выявить уже после 2-3 лихорадочных приступов. Их появление обусловлено активным размножением малярийных плазмодиев в печени и селезенке.
При инфицировании в крови сразу же появляется анемия, связанная с разрушением эритроцитов (в них поселяются малярийные плазмодии).
Одновременно снижается уровень лейкоцитов, преимущественно нейтрофилов. Другими гематологическими признаками является ускорения СОЭ, полное отсутствие эозинофилов и относительное повышение лимфоцитов.

поражение малярией эритроцитов, клиника болезни
Эти признаки свидетельствуют об активации иммунной системы. Она борется с инфекцией, но не справляется. Заболевание прогрессирует, а риск развития осложнений повышается.
С определенной долей вероятности их можно предвидеть на основании неблагоприятных прогностических признаков. Таковыми считаются:
- лихорадка, наблюдающаяся каждый день, а не циклично (через 3-4 дня);
- отсутствие межлихорадочного периода между приступами (постоянно определяется повышенная температура, которая между приступами соответствует субфебрильным значениям);
- выраженная головная боль;
- распространенные судороги, наблюдающиеся через 24-48 часов после очередного приступа;
- критическое уменьшение артериального давления (70/50 мм рт.ст. и менее), приближающееся к шоковому состоянию;
- высокий уровень простейших в крови по данным микроскопического исследования;
- наличие плазмодиев в крови, которые находятся на разной стадии развития;
- прогрессивное увеличение количества лейкоцитов;
- снижение глюкозы ниже значения 2,1 ммоль/л.
Основными осложнениями малярии являются:
- малярийная кома, которой чаще подвержены беременные женщины, дети и молодые люди;
- острая недостаточность почек при снижении диуреза менее 400 мл в сутки;
- гемоглобинурийная лихорадка, развивающаяся при массивном внутрисосудистом разрушении эритроцитов и образование большого количества токсичных веществ;
- малярийный алгид, который напоминает поражение головного мозга при данном заболевании, но отличается от него сохранностью сознания;
- отек легких с острым началом и течением (часто заканчивается смертельным исходом);
- разрыв селезенки, связанный с перекрутом ее ножки или застойными явлениями;
- анемия тяжелой степени, обусловленная гемолизом;
- внутрисосудистое свертывание крови в рамках ДВС-синдрома, сменяющееся патологическими кровотечениями.
При тропической малярии осложнения могут быть специфическими:
- поражение роговицы;
- помутнение стекловидного тела;
- хориоидит (воспалительное поражение капилляров глаза);
- зрительный неврит;
- паралич глазных мышц.
Иногда употребляется термин «малярия на губах». Но ничего общего с рассматриваемым заболеванием он не имеет. Им обозначают герпетические высыпания, имеющие ярко-алый цвет. Поэтому лечение проводится не противопаразитарными препаратами, а противовирусными.
Диагностика малярии

Лабораторная диагностика малярии проводится по показаниям. К ним относятся:
1) Любое повышение температуры тела у человека, находящегося в эндемичном географическом районе (страны с повышенной заболеваемостью).
2) Повышение температуры у человека, которому в течение последних 3 месяцев переливалась кровь.
3) Повторные эпизоды повышения температуры у человека, получающего терапию в соответствии с окончательным диагнозом (установленный диагноз – любое заболевание, кроме малярии).
4) Сохранение лихорадки в течение 3 дней в эпидемичный период и более 5 дней в остальное время.
5) Наличие определенных симптомов (одного или нескольких) у людей, которые в течение последних 3 лет посещали эндемичные страны:
- лихорадка;
- недомогание;
- озноб;
- увеличение печени;
- головная боль;
- увеличение селезенки;
- снижение гемоглобина;
- желтушность кожи и слизистых;
- наличие герпетических высыпаний.
Для верификации диагноза могут применяться различные методы лабораторного обследования:
- Микроскопическое изучение мазков крови (позволяет непосредственно обнаружить малярийный плазмодий).
- Экспресс-тест.
- ПЦР-исследование (изучение генетического материала путем многократного получения копий ДНК малярийного плазмодия при его присутствии в крови).
- Биохимический анализ производится для установления степени тяжести заболевания (определяет выраженность поражения печени, которое наблюдается всегда при малярии).
Всем пациентам с подтвержденным диагнозом малярии показано проведение и ряда инструментальных исследований. Их результаты помогают врачу выявить возможные осложнения и вовремя начать их лечение.
Рекомендованы следующие исследования:
- ультразвуковое сканирование брюшной полости (особое внимание уделяют размерам печени, почек и селезенки);
- электрокардиограмма;
- рентгенография легких;
- эхокардиоскопия;
- нейросонография;
- электроэнцефалография.
Методы лечения малярии

Лечение пациентов с малярией проводится только в стационаре. Основными целями терапии являются:
- предупреждение и ликвидация острых приступов заболевания;
- предупреждение осложнений и их своевременная коррекция;
- профилактика рецидива и носительства малярийных плазмодиев.
Всем больным сразу же после установления диагноза рекомендован постельный режим и назначение противомалярийных средств. К ним относятся:
- Примахин;
- Хлорохин;
- Мефлохин;
- Пириметамин и другие.
Одновременно показано применение жаропонижающих и симптоматических препаратов. Они достаточно многообразны ввиду полиорганности поражения. Поэтому к лечению часто привлекаются врачи разных специальностей, а не только инфекционисты.
В терапевтическом процессе важно проводить динамическое исследование крови для выявления степени паразитемии. Этот показатель помогает оценить успешность лечения. Оно считается удовлетворительным, если:
- через 24 часа паразитемия уменьшилась на 25%;
- через 48-72 часа – ее уровень не более 25%.
В тех случаях, когда этого не происходит, требуется смена противомалярийного препарата. Она также показана и тогда, когда на 4-й день в крови обнаруживаются плазмодии. Это может указывать на возможную фармакологическую резистентность. Она повышает риск отдаленных рецидивов.
Если все идет гладко, то чтобы окончательно подтвердить излеченность, определяются специальные критерии. К ним относятся:
- нормализация температуры;
- уменьшение селезенки и печени до нормальных размеров;
- нормальная картина крови – отсутствие в ней бесполых стадий малярийных плазмодиев;
- нормальные показатели биохимического анализа крови, свидетельствующие о восстановлении функции печени.
Профилактика малярии

Карта распространения малярии в мире
Профилактике малярии туристы должны уделить пристальное внимание. Еще до путешествия в турфирме следует узнать, представляет ли страна опасность по данному заболеванию.
Если да, то следует заблаговременно посетить инфекциониста. Он порекомендует прием противомалярийных препаратов, которые защитят человека от заражения.
Специфической вакцины от малярии не существует.
Другими важными рекомендациями, помогающими предупредить заражение, являются:
- избегать нахождения на улице после 17.00, т.к. на это время приходится пик активности комаров;
- при необходимости выхода на улицу – закрывать тело одеждой. Особенно уделить внимание лодыжкам, куда чаще всего кусают комары, а также запястьям и кистям, где очень тонкая кожа;
- применение репеллентов.
Если ребенок маленький, то родителям стоит воздержаться от поездок в опасные страны. В детском возрасте прием противомалярийных препаратов не желателен, из-за частого развития побочных эффектов и гепатотоксичности. Поэтому родителям стоит взвешивать возможные риски.
Всемирный день малярии
Всемирная организация здравоохранения учредила международный день борьбы с малярией в 2007 году (на 60-й сессии). Он приходится на 25 апреля.
Предпосылкой учреждения даты стали неутешительные статистические данные. Так, новое инфицирование ежегодно происходит в 350 – 500 миллионов случаев. Из них смертельный исход наблюдается у 1-3 миллионов человек.
Основная задача всемирного дня малярии – это пропаганда профилактических мероприятий в отношении заболевания.

Зона распространения: Африка, Южная Америка, Центральная Америка, острова Карибского бассейна, острова Океании, Юго-Восточная Азия, Средняя Азия (Узбекистан, Таджикистан), Западная Азия (Азербайджан).
Малярия (болотная лихорадка, перемежающаяся лихорадка) – группа инфекционных, трансмиссивных заболеваний человека, переносчиком которых является самка малярийного комара (род Anopheles). Заражение происходит при укусе и сопровождается ознобами, лихорадкой, увеличением размеров печени и селезенки, анемией.
Ежегодно в мире фиксируется около 350-500 млн. случаев заболевания малярией, из которых 1,3-3 млн. заканчиваются летальным исходом.
Причины малярии
Причиной малярии являются паразитические простейшие рода Plasmodium – малярийные плазмодии.
У человека заболевание вызывают четыре вида плазмодиев: возбудитель трехдневной малярии (Plasmodium Vivax), возбудитель четырехдневной малярии Plasmodium Malariae, возбудитель тропической малярии Plasmodium falciparum и возбудитель овале-малярии, схожей с трехдневной Plasmodium Ovale.
Жизненный цикл плазмодий
Жизненный цикл малярийных плазмодий достаточно сложный и включает в себя шизогонию (бесполое развитие), пребывая в организме человека – промежуточном хозяине, и спорогонию (половое развитие), обитая в самке комара Anopheles – своего главного хозяина.
Комар инфицируется при укусе человека, который болен малярией или является паразитоносителем. В процессе кровососания в желудок комара проникают женские и мужские половые клетки плазмодиев, и там же они оплодотворяются. В результате последующего процесса развития клеток образуются спорозоиты, которые попадают в слюнные железы насекомого и могут там оставаться на протяжении двух месяцев.
Зараженная самка комара при укусе инфицирует человека спорозитами, которые со слюной попадают в кровь нового промежуточного хозяина. Возбудитель малярии в организме человека проходит несколько фаз своего бесполого развития. Циклы превращений повторяются до тех пор, пока не образуются незрелые половые клетки гаметоциты (мужские и женские). А уже попав в организм самки комара Anopheles происходит дальнейшее половое развитие.
Пути передачи малярии
Итак, в соответствии с жизненным циклом малярийных плазмодий, мы видим, что путь передачи малярии от одного человека к другому – трансмиссивный, и реализуется посредством укуса самки комара рода Anopheles. Однако также возможна передача инфекции трансплацентарная, во время беременности, и парентеральная, при переливании крови от донора-паразитоносителя.
В эндемических районах малярией чаще всего заражаются дети и приезжие. Рост заболеваний совпадает с периодом активности комаров в летне-осеннее время.
Симптомы малярии
За время протекании малярии можно выделить четыре основных периода:
- инкубационный период;
- период острых первичных проявлений;
- вторичный латентный период;
- период рецидивов.
При овале-малярии или трехдневной малярии инкубационный период длится от 1 до 3-х недель, при тропической – около 2-х недель, при четырехдневной – от 2 до 5 недель.
Типичные синдромы для всех форм заболевания:
- лихорадочный (недомогание, повышение температуры, сыпь, боль в горле, увеличение лимфатических узлов, слезотечение, инфекционные или неинфекционные заболевания и др.);
- гепатолиенальный (увеличение селезенки и печени и нарушение функционирования этих органов);
- анемический (снижение уровня эритроцитов и гемоглобина).
Обычно усиление припадков малярии проявляется на 3-5-ые сутки и представляет собой последовательную смену фаз: озноб, жар и пот.
Приступ начинается, как правило, до полудня, с нарастания температуры тела и потрясающего озноба, что вынуждает заболевшего лечь в постель. Отмечаются мышечные и головные боли, тошнота. Кожа бледнеет, становится «гусиной», конечности холодеют и синеют. Спустя 1 – 2 часа озноб сменяется жаром, температура тела повышается до 40-41 0 С.
Возникают гипертермия, гиперемия, сухость кожи, покраснение глаз, жажда, увеличиваются селезенка и печень. У больного могут наблюдаться бред, возбуждение, потеря сознания, судороги. Высокая температура может держаться 5-8 часов и более. Затем происходит обильное потоотделение, и температура тела резко снижается до нормального уровня. При малярии это означает окончание приступа лихорадки. При четырехдневной малярии приступы случаются на каждый 4-й день, при трехдневной – на каждый 3-й.
Через 2-3 недели кожа и внешние белковые оболочки глаз становятся бледно-желтого оттенка и развивается гемолитическая анемия при нормальной окраске кала и мочи.
При своевременном лечении развитие малярии можно остановить после одного-двух приступов.
Продолжительность трехдневной малярии без специфической терапии составляет порядка двух лет, овале-малярии – три-четыре года, тропической малярии – около года. После 10-14 приступов, инфекция переходит в новую стадию – латентную, длительность которой от нескольких недель до года и дольше.
Как правило, через два-три месяца видимого благополучия начинают проявляться ранние рецидивы малярии и протекают они также как самые острые проявления болезни. Через 5 – 9 месяцев возникают поздние рецидивы, но они имеют более легкую форму течения.

Осложнения малярии
Малярия может иметь жизненно-угрожающие осложнения в виде малярийного алгида, малярийной комы, отека мозга, разрыва селезенки, ДВС-синдрома, острой почечной недостаточности, психических нарушений.

Для малярийного алгида характерно развитие коллаптоидного состояния с холодным потом, гипотермией, нитевидным пульсом, артериальной гипотонией, бледностью кожных покровов, снижением сухожильных рефлексов. Часто возникают обезвоживание и понос.
Малярийной комой чаще всего осложняется тропическая малярия. Кома развивается в результате появления паразитарных тромбов, которые нарушают микроциркуляцию головного мозга.
Фазы малярийной комы:
- сомноленция (адинамия, сонливость);
- сопор (снижение рефлексов, резкая заторможенность);
- глубокая кома (отсутствие рефлексов и сознания).
При данном осложнении летальный исход возникает в 96-98% случаев.
При молниеносной, злокачественной форме трехдневной малярии развивается отек мозга. Чаще всего это случается у детей дошкольного возраста и подростков. Появляется на пике лихорадочного приступа и характеризуется судорогами, пеной изо рта, потерей сознания, сильной головной болью и скорым летальным исходом.
При малярии разрыв селезенки происходит спонтанно. Выражается пронзающейся болью в области живота с иррадиацией в лопатку и левое плечо. У больного наблюдается холодный пот, резкая бледность, снижение артериального давления, нитевидный пульс, тахикардия. УЗИ в брюшной полости обнаруживает свободную жидкость. Без экстренного оперативного вмешательства, наступает быстрая смерть от гиповолемического шока и острой кровопотери.
Причиной развития при малярии острой почечной недостаточности является внутрисосудистый гемолиз эритроцитов, интенсивная гемоглобинурия, нарушение почечного кровообращения. Как правило она является последствием гемоглобинурийной лихорадки.
При тропической малярии специфическим осложнением является психическое расстройство, выраженное психомоторным возбуждением, галлюцинациями, бредом и др.
Диагностика малярии
Для клинической диагностики малярии характерны следующие признаки:
- приступообразная, с периодическими подъемами и спадами, лихорадка, повторяющаяся каждые 2-3 дня;
- одновременное увеличение печени и селезенки;
- гемолитическая анемия.
Также выясняется факт посещения пострадавшим эндемичных регионов, или перенесённых им парентеральных вмешательств и переливание крови за последние 2-3 месяца.
Специфический лабораторный метод диагностики малярии – микроскопия толстой капли крови, которая позволяет определить наличие паразитов и их количество. А вид плазмодия и стадию его шизогонии (бесполого размножения) идентифицируют путем исследования мазка крови на малярийный плазмодий. Забор крови предпочтительнее делать на высоте приступа лихорадки.
Серологические методы, такие как РНГА (реакция непрямой гемагглютинации), РФА (рентгенофлуоресцентный анализ), РИФ (реакция иммунофлюоресценции) при выявлении малярии играют вспомогательную роль.
Что касается дифференциальной диагностики, то для лихорадящего больного исключены такие заболевания как лейкоз, цирроз печени, гемолитическая желтуха менингоэнцефалит, туберкулез, сепсис, лейшманиоз, возвратный тиф, бруцеллез и др.
Лечение малярии
Больные, у которых подозревается малярия, госпитализируются в инфекционное отделение. В стационаре им назначается строгий постельный режим, обильное питье, инфузионная, общеукрепляющая и симптоматическая терапия. В случае необходимости проводятся гемодиализ и гемосорбция.
Поначалу при специфической химиотерапии малярии применялся хинин, получаемый их коры хинных деревьев. Сейчас существует много синтетических лекарств, но по причине быстрой невосприимчивости паразитов к синтетическим препаратам, хинин и сегодня не утратил свою актуальность.
Противомалярийные лекарства, по оказываемому воздействию, делятся на гематоциды и тканевы шизонтоциды.
Первые воздействуют на эритоцитарные формы малярийного плазмодия (хинин, мепакрин, пириметамин, хлорохин и др.), вторые – на тканевые формы возбудителя (примахин, хиноцид).
В зависимости от тяжести течения заболевания и его формы, эти препараты назначаются по определенной схеме в различных сочетаниях.
Например, обычно при трехдневной малярии 3 дня проводится курс терапии хлорохином, а после 10 дней, для уничтожения тканевых форм плазмодия, принимается хиноцид или примахин. Также возможны другие схемы лечения малярии.
Прогноз малярии и ее профилактика
При своевременном и правильном лечении малярии происходит быстрое купирование клинических проявлений. При терапии летальные исходы возникают приблизительно в 1% случаев, в основном при осложненной форме тропической малярии.
Профилактика малярии осуществляется в двух направлениях. Это индивидуальная защита (использование противомоскитных сеток, лосьонов, кремов или химиопрофилактика при посещении неблагополучных по малярии регионов) и уничтожение малярийных комаров (обработка территорий инсектицидами).
Для раннего выявления паразитоносителей и больных, всем пациентам, у кого наблюдается лихорадка неясного происхождения, следует провести микроскопию крови на малярию.
Источники:
http://www.krasotaimedicina.ru/diseases/infectious/malaria
http://medknsltant.com/malyariya-simptomy-diagnostika-lechenie-i-profilaktika/
http://ukusanet.ru/malyariya/